Le tecnologie sempre più efficaci e facili da utilizzare consentono di porre la diagnosi di glaucoma in fase precoce, purché siano associate all’esperienza clinica dello specialista. In tema di trattamento, si stanno affermando nuovi interventi chirurgici mini-invasivi, mentre sono all’orizzonte nuove prostaglandine a rilascio prolungato da somministrare ogni sei mesi
Intervista al Prof. Stefano Gandolfi, Professore Ordinario di Malattie dell’Apparato Visivo dell’Università degli studi di Parma, Direttore della struttura complessa Oculistica (Dipartimento Chirurgico generale e Specialistico) dell’Azienda Ospedaliero-Universitaria di Parma. Nominato dalla Società oftalmologica italiana “esperto nazionale in Glaucoma”.
Professor Gandolfi, iniziamo con l’inquadrare il glaucoma nelle sue diverse forme.
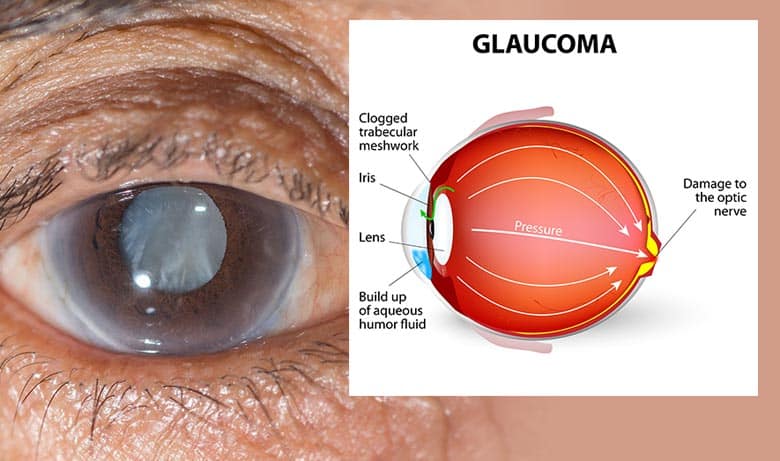
Certamente. Esistono due forme di glaucoma, che possono essere considerate malattie diverse: differiscono infatti per eziologia, fattori di rischio ed epidemiologia. La prima forma si definisce glaucoma cronico, o ad angolo aperto, e ha un andamento lento; la seconda è il glaucoma ad angolo stretto o chiuso, che può complicarsi in un glaucoma acuto. Il glaucoma ad angolo aperto è una malattia multifattoriale: il principale fattore di rischio è la pressione intraoculare, ma il danno al nervo ottico dipende da tanti altri fattori che determinano la maggiore o minore resistenza dell’occhio alla pressione. La diagnosi viene fatta in primo luogo analizzando la struttura anatomica del nervo ottico, mediante l’osservazione del fondo oculare, durante la visita oculistica routinaria, e in secondo luogo misurando la funzionalità stessa del nervo, analizzando il campo visivo. si procede al trattamento quando si manifestano i primi segni di malattia, per evitare che il nervo ottico si logori al punto tale da produrre un handicap visivo.
E nel caso invece del glaucoma ad angolo stretto?
Nel caso del glaucoma ad angolo stretto si mettono in atto alcune misure di prevenzione dell’attacco acuto nelle persone che sembrano a rischio durante la visita oculistica routinaria, osservando la parte anteriore dell’occhio. In entrambi i casi, le nuove metodiche consentono di fare una diagnosi molto precoce.
Quali sono le novità in campo diagnostico?
Novità in senso assoluto non ce ne sono. La diagnosi però è migliorata grazie all’uso sempre più consolidato e diffuso della metodica nota come tomografia a coerenza ottica (CCT) applicata allo studio del nervo ottico. Questa tecnologia è non solo sempre più sensibile e sofisticata, ma anche sempre più facile da utilizzare. Per questo il suo utilizzo sta diventando routinario e permette di porre diagnosi molto affidabili, anche se c’è un rovescio della medaglia.
E qual è?
Paradossalmente, negli ultimi anni è emerso un nuovo tipo di malattia chiamata red flag disease, cioè “malattia da bollino rosso”. Si tratta sostanzialmente di una certa tendenza a produrre falsi positivi, perché la macchina segnala che i parametri misurati dell’occhio escono dai limiti della normalità; ma questo non significa che ci sia malattia. In altre parole: la macchina ti aiuta a misurare ma non ti aiuta a interpretare il significato della misura. Tutto ciò ha un riflesso molto importante, perché ripropone la centralità della figura del medico, che deve personalizzare le cure, adattandole alle caratteristiche del paziente che ha di fronte: più c’è tecnologia, più serve l’esperienza.Sempre in tema di novità in campo diagnostico, possiamo citare le lenti a contatto, ancora in fase di sperimentazione, che consentono di effettuare una misurazione della pressione oculare nell’arco di 24 ore, un po’ come avviene con l’holter pressorio per l’ipertensione arteriosa. Il problema è che dopo anni di studio, non sappiamo ancora come interpretare la variazione della pressione oculare durante la giornata.
E in tema di trattamento, quali sono le novità?
In tema di trattamento medico, sono in fase di registrazione in Europa – e quindi saranno disponibili a breve – nuovi farmaci che agiscono sulla struttura che si ammala, il trabecolato, che si può immaginare come un tubo di scarico, o una grondaia. Dai dati preliminari che sono stati divulgati, si tratta di farmaci efficaci, che però non cambieranno di molto la storia del trattamento del glaucoma. Ben più promettente è un nuovo farmaco a lento rilascio, già in fase III di sperimentazione, che consentirà di ovviare ai problemi di autosomministrazione del collirio. Si tratta di una prostaglandina molto potente che viene incanulata dal medico nella parte anteriore dell’occhio e che agisce per sei mesi, nei quali il paziente non deve fare nulla: il miglioramento per la cura del glaucoma in questo caso è notevole.
E sul fronte dei neuroprotettori?
Per quanto riguarda questi farmaci siamo un po’ al palo, ci sono diversi protocolli in corso, ma di novità non ce ne sono.
E in campo chirurgico?
In questo campo sono disponibili nuove tecniche chirurgiche molto poco invasive, note anche con l’acronimo MIGS (mini-invasive glaucoma surgery). Esse prevedono l’impianto di piccoli stent all’interno della parete dell’occhio con l’obiettivo di ripristinare le vie di scarico normali dell’umor acqueo, ma senza farlo filtrare fuori dall’occhio, come avviene nella chirurgia tradizionale. Per capire di che cosa si tratta, il paragone utile è quello della cardiologia interventistica: se la coronaria è stretta si impianta uno stent, se è chiusa si applica un bypass. Nel caso del glaucoma è un po’ la stessa situazione: tradizionalmente sono sempre stati fatti dei bypass utilizzando le tecniche cosiddette filtranti, saltando l’ostacolo interno all’occhio e portando il liquido all’esterno. Con queste nuove chirurgie, invece, si cerca di allargare il sistema di scarico che è all’interno dell’occhio. È un approccio strategico, ma occorre dire che, per ora, nessuna di queste tecniche è in grado di sostituire le tecniche filtranti tradizionali. Il vantaggio è che sono enormemente più sicure: paradossalmente, potranno entrare in competizione non con la chirurgia tradizionale, ma con il collirio. Quindi, in futuro, invece di prescrivere due colliri, se ne potrà prescrivere uno solo, ma associato alla chirurgia. E sarà un’opzione terapeutica da offrire al paziente in una fase molto più precoce: questo è un cambiamento di paradigma.
Proprio di recente sono stati presentati i risultati dello studio EAGLE, che cosa ci può dire in proposito?
Sì, in effetti se ne è parlato a Praga, durante il Congresso della Società europea del glaucoma: il trial ha dimostrato che in soggetti che hanno un glaucoma cronico da chiusura d’angolo e che sono a rischio di glaucoma acuto, togliere cristallino trasparente è più efficace che intervenire con l’iridotomia, cioè praticando un forellino nell’iride che fa da bypass per l’umor acqueo. Si tratta di un risultato positivo, che tuttavia è soltanto un’ulteriore conferma di dati che già conoscevamo, poiché la sostituzione del cristallino trasparente è una pratica consolidata già da tempo.